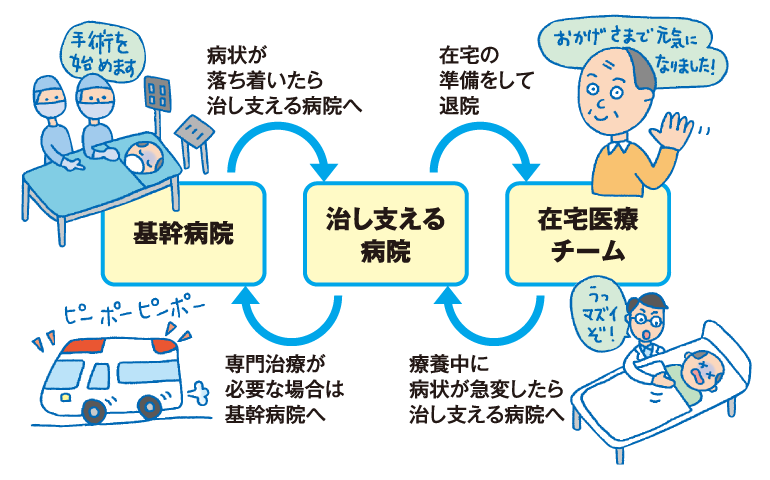
基幹病院が担う新たな役割とは。
LINKED
病院同士が協業するなかで、基幹病院はどのような役割を担っていくべきだとお考えですか。
石川
治し支える病院を積極的にサポートしていく役割だと思います。患者さんの流れを軸に連携を深めるなかで、治し支える病院が困っている部分が見えてきます。それを積極的に補完、カバーしていく役割を担っていくべきだと思います。
LINKED
具体的には、どんなサポートができるでしょうか。
石川
たとえば、医師の派遣を試行している基幹病院が出てきました。治し支える病院で、医師不足で困っている診療科があれば、その外来に非常勤医を送り込み、診療機能の保持をサポートする形ですね。派遣する医師の身分保障をはじめ、課題はありますが、こうしたサポートが広がっていけば素晴らしいと思います。医師の派遣は、本当は大学医局にお願いしたいところですが…。
LINKED
地域において最もリソース(人、物、金の資源)が集中する、基幹病院にしかできない支援ですね。
石川
はい。医師だけでなく、緩和ケアや皮膚・排泄ケアなど特定の領域に特化して、専門知識を持つ認定看護師を派遣するのも有効なサポートだと思います。その他、研修医が両方の病院で研修できるようにするなど、基幹病院にできることはいろいろあります。
LINKED
そうした人材派遣は、診療報酬で評価されるものですか。
石川
いえ、すべて病院の持ち出しになります。だからこそ、いかにリソースを捻出するか、基幹病院の病院長は頭を悩ますところだと思います。
LINKED
どうしたら、それが可能になるのでしょうか。
石川
まず考えられるのは、基幹病院同士の連携ですね。基幹病院は、特殊で専門的な急性期医療を提供するため、最先端の医療を求めて、遠方からも患者さんが来院します。つまり、一刻を争う救急搬送は除いて、予定入院の場合は診療圏がぐんと広がるわけです。
LINKED
患者さんは、複数の基幹病院のなかで医療を受けるところを選ぶわけですね。
石川
はい。基幹病院サイドから考えると、地域医療に責任を持つ病院だからといって、必ずしも、すべての診療領域で高度な専門性を追求する必要がない、ということになります。基幹病院であっても、自院の得意領域を定め、それ以外の専門医療は他院にお願いするといった、役割分担と連携を図ることができます。
LINKED
基幹病院同士の連携によって、どんなメリットが期待できるでしょう。
石川
たとえば、高額な設備投資の無駄を省くことができます。私は、すべての基幹病院が競って、高額なダヴィンチ(手術支援ロボット)、ハイブリッド手術室(手術室と心・脳血管X線撮影装置を組み合わせた治療室)などを、揃える必要はないと思っています。
LINKED
なるほど。
石川
そうした最新鋭の設備を導入する際は、当然ながら多くの人材も投入されます。そのような重複する分野に人、物、金の資源を投入するのではなく、うまく調整を行い、〈治し支える病院〉にリソースを回すことができればいいと思います。
LINKED
ただ、基幹病院としては、最新設備の導入はいい医師を確保するためにも欠かせない、という思いがあるのも事実です。
石川
そこは非常に難しいところですね。それぞれの病院がある程度、自己犠牲の精神で地域医療を見られるかというところです。私が院長時代に、職員によく言っていたのは、自分たちがやりたい医療ではなく、地域から期待される医療をやろうということでした。
LINKED
自分が自分が…というのではなく、地域全体のニーズを見極めることが大切なのですね。
石川
その通りですね。基幹病院は、自院のことだけでなく、地域のために自分たちは何ができるか、何をしなければならないか、それを真剣に考え、行動していかなくてはなりません。多少やせ我慢、というところもありますが、それぐらいの高い志を持てなくては…と思います。
LINKED
病院それぞれが志を持って地域医療の調和と安定に貢献していく。それこそが、未曾有の超高齢社会に突き進む日本の地域医療を守る、最大の処方箋なのかもしれません。本日は貴重なお話、ありがとうございました。